きたる8月20日10時半より、スルガ銀行たまプラーザ支店にて講演を行います。
本ブログの全容をてっとり早く知るチャンスです(^^)。
定員30名ですので、興味のある方はお早めにご予約ください。
がんとは闘わない方がいいという誤解
1.ここまでのまとめ
さて、総論が大変長くなりました。
ここまでの内容をざっとまとめてみます。
日本人の死因は、1981年以降~現在に至るまで「がん」が他の疾患を大きく離して第1位となっています。日本人の3人に1人はがんで亡くなっています。
また、高齢になればなるほど発がんのリスクというのは高まるので、日本人の高齢化と相まって、じつに2人に1人は生涯のうちに何らかのがんにかかるといわれています。
しかし、一口にがんと言っても、さまざまな特徴を持ったがんを全て同列に扱うことはできません。
そしてそれは、「発見しやすく、治療のしやすい臓器にできた比較的おとなしいがん」であれば、「治る」がんがあることをも意味しています。
事実、罹患率(がんになる方の数)は高いのに、死亡率(がんで亡くなった方の数)が低い、つまり「治る」がんが複数あるのです。
その最たるものが「胃がん」と「大腸がん」です。ステージI期(早期に発見できたということ)の5年生存率を見ると、胃がんは97.2%、大腸がんは99.0%と、非常に高い値を示しています。胃がんと大腸がんは、早期に発見できればほぼ確実に「治る」がんなのです。
また、ここで大事なポイントは、胃がんと大腸がんの患者数が多い、ということです(全がん中、胃がん1位、大腸がん2位)。
いくら「治る」がんなんだと言っても、頻度の少ないあまりに珍しいがんであれば個人的にも社会的にも恩恵はあまりないかもしれません。
他方、患者数が多いのであれば、それは単純に自分がなる可能性も高いので注意が必要ということです。
このようにすべてのがんは「治りやすさ」と「患者数」の2つの尺度で考える必要があります。

そして、患者数の「多い」、「治る」がんから優先的に切り崩していく、というのが正しい姿勢です。
さて、「治る」がんをタイミングを逃さずに「治す」ためには、みなさんが能動的に押さえなければいけない2つの大事なポイントがあります。
それは、
1 がんになりにくい体質にする(=リスク因子を除去する)
2 検査でがんを早期に見つける
この2つです。
専門的には前者を「一次予防」、後者を「二次予防」といいます。
二次予防はいわゆるがん検診に相当します。どんな検査があって、それぞれの特徴、有用性、適正間隔はどうなのか。各論できちんと解説していきます。
一次予防には「生活習慣」(タバコ、肥満、etc…)と「感染症」(肝炎ウイルス、ヘリコバクター・ピロリ菌、etc…)があります。
生活習慣の是正と感染症の予防・駆除が一次予防の中心です。
しかし一次予防というのは、ともすれば ハードルが高いという印象を持たれがちです。
なぜなら生活習慣の是正、つまり食事や嗜好品という非常に根源的な欲求をコントロールするためには、それなりの自制心が必要になるからです。
また、なんらかの災いを一次予防によって回避できたとしても、それを「ああ、避けられてよかったな」と実感することは理論上誰にもできないため、その意義が軽視されがちなのです。
実感できないことの価値を認めて、きちんと実行していくというのは、とても難しいことです。
それでも、もし一次予防がきちんとなされれば、理論的には男性のがんの55%、女性の30%は予防可能とも言われています。やはり一次予防というのは、がんを遠ざけて健康な生活を送る上で、必要不可欠な戦術なのです。
また、自分が持っているがんのリスク因子を認識することは、どの検査(二次予防)をどのぐらいの間隔で受けるかを決める上で重要な指標になります。
つまりリスク因子が多ければ「検査は定期的にきちんと受けた方がいい」ということになるし、少なければ「ある程度間隔を置いてもがんを見逃す可能性は小さい」ということになるのです。
一次予防と二次予防の重要性は分かちがたく密接に関わりあっているのです。
そしてがん対策は若いうちから始めるのがベストです。
なぜかというと胃がん、大腸がんは30歳代~40歳代といった比較的若い世代から頻度が増加するがんなのです。
もしも若くして進行したがんができてしまったら、子供が小さかったり、保険などの備えが十分でなかったりして、本人はもとより、その家族も非常に困難な状況に陥る可能性があります。
決して他人事とは考えずに、若いうちから自分の体と向き合っておく事はとても大切なことなのです。
2.闘いのイニシアチブを握ろう
以上のように、患者数の「多い」、「治る」がんなのに、がんであるからという理由で一方的に降伏するのは間違いです。
他方、患者数が多いのであれば、それは単純に自分の身に起きる可能性も高いことを意味します。より身近な問題として留意する必要があるのです。
(「患者よ、がんと闘うな」の近藤誠氏の「がんもどき理論」は非合理的な空論です。早期発見、早期治療の重要性は揺らがないので、くれぐれも惑わされないようにご注意ください。)
確かに、がんとの闘いにも色々な段階がありえます。
たとえば、胃が痛い、貧血がある、下血があったなどの症状でがんが見つかったとします。
自覚症状が出るまで成長したがんを、内視鏡治療で完治させることは一般的に困難です。
手術で治れば、もっけの幸いです。
もう少し進行していれば、抗がん剤での治療になるでしょう。薬の副作用をコントロールし、がんの苦痛を緩和する治療を並行して行います。
さらに進行していれば、がんに対する治療は行わず、苦痛を緩和する治療だけに絞ることになります。
がんに不意を突かれて攻め込まれてしまった場合、どのような闘いになるとしても、こちらの対応はどうしても受け身になってしまい、闘いのイニシアチブを握れない場合が多いのです。
しかし、私の提案したい闘いというのは違います。それは、みなさんから能動的に攻め込む闘いです。
つまり、
「患者数の多い、治るがんにフォーカスする。」
「それに関する様々かつ深刻な誤解を払拭する。」
「個別の、そして適切な一次予防、二次予防を行う。」
その結果、
「安心して生活を思いっきり楽しむ。」
こういった、より理性的、戦略的で、全体を俯瞰しながらコントロールした闘いのことなのです。
これも立派な闘いです。
そして、イニシアチブは完全にあなたが握っていて、勝つことがほぼ決まっているのです。この静かな闘いを、ぜひやり遂げてほしいと願っています。

3.次回から取り上げるがんについて
さて、いよいよ次回から各論に入ります。
まずは胃がん(患者数:男性1位、女性3位)と大腸がん(男性2位、女性2位)に焦点を当てて解説いたします。
また、現状では患者数が極端に多いわけではありませんが、同じく消化管の「治る」がんであり、今後、患者数が多くなることが予想される食道がん(男性6位、女性13位)についても同様に解説いたします。(つづく)
(文・イラスト 近藤慎太郎)
がんで死ぬことは絶対いけないのか?
1.がんの治療は体に負担がかかる?
前回、「本物のがんは治らない」というがんもどき理論の非合理性について解説しました。
やはり、がんは早く見つければ見つけるほど治っています。
ここでもしかすると、「治療をすることによって体に大きな負担がかかり、むしろ寿命を縮めるのではないか」と心配される方がいるかもしれません。
しかしそれも誤解です。早期の胃がんや大腸がんの場合、内視鏡治療だけで完治する場合も非常に多いのです。
内視鏡治療というのは、内視鏡の先端から一種の電気メスを出して、早期がんを切除するという方法です。

図1 EMR(Endoscopic mucosal resection)内視鏡的粘膜切除術

図2 ESD(Endoscopic submucosal dissection)内視鏡的粘膜下層剥離術
図1、2といった複数の方法がありますが、いずれにしても胃や大腸の中で治療が完結し、開腹手術のように体の表面に傷は残りません。
体への負担は最小限で済みますし、コンスタントに治療を行っている病院であれば、問題になるような合併症が起きる危険性は非常に低いです。
特に日本人は手先が器用なので、内視鏡治療のレベルは世界一といっても過言ではありません。
また、ここで大事な注意点です。内視鏡と腹腔鏡を混同している方がよくいらっしゃいますが、これは全く別モノです。
腹腔鏡の治療というのはお腹に数か所の穴をあけてカメラや電気メスを入れ、胆石や胃がん、大腸がんなどを切除するという外科手術です。確かに外科手術の中では体に負担の少ない方法ですが、お腹を開けない内視鏡治療より負担がかかることは間違いありません。
治療方法は、どの段階でがんが発見されたかによって決まります。
早期に発見すればするほど、
開腹手術
↓
腹腔鏡手術
↓
内視鏡治療
と、より負担の少ない方法が選択できるようになるのです。
完治させることのみならず、負担の少ない治療方法を選択するという観点からも、早期発見は極めて重要なのです。
2.がんで死ぬということ
さて、ここでちょっと立ち止まって考えてみましょう。
ここまでがんを治すための話をしてきましたが、がんで死ぬということは、そんなに許されないことなのでしょうか?
身も蓋もない言い方をしてしまえば、人間はいつしか必ず死にます。
しかも、3人に1人ががんで死ぬ時代です。
その後は心疾患、肺炎、脳卒中と続きますが、結局は何が原因で死ぬのかという問題に集約されるだけと言うこともできるでしょう。
これは各個人の死生観によって違うと思いますが、心筋梗塞や脳卒中で
「死の恐怖を感じる時間もなくあっという間に死にたい」
という方もいれば、
「いやいや死ぬと分かればやり残していることもあるし、行きたい場所もある。身の回りをきちんと整理し、家族にもお別れを言ってから死にたい」
という方もいらっしゃるでしょう。
そして後者の方にとっては、ある程度時間の猶予を持つことができるがんというのは、最悪の選択肢ではないのかもしれません。
3.若くしてがんになるということ
ただし、そう思えるとしたら、それはそのがんが元々どうやっても完治の見込みのない、悪性度の高いがんだった場合に限るのではないでしょうか。
もしそのがんが胃がんや大腸がんのように、普段のちょっとした心がけで避けられたり、治ったりしたものであれば、やっぱり
「ああ、きちんとやっておけばこんなことにはならなかったのに…」
と後悔することになるかもしれません。
そしてさらにいけないことは、「治る」がんで、「若くして」死ぬことだと思います。
実は胃がん、大腸がん共に30歳代~40歳代といった比較的若い世代から頻度が増加するがんなのです。 図3はがんが見つかったときにどの年代だったかを示したグラフです(注1)。左が男性、右が女性です。

乳がん、子宮がんの若さに目が奪われがちですが、胃がん、大腸がんも50歳未満が占める割合は決して低くはありません。特に、女性の大腸がんは、50歳未満が20%弱を占めています。
ときどき、30歳代、40歳代の芸能人や著名人が、胃がんや大腸がんになったり、亡くなったりしたというニュースを目にすることがあると思います。
その年代でがんになることは決して珍しいことではありません。私も23歳で進行した大腸がんで亡くなった患者さんを経験しています。
もしも若くして進行したがんが見つかった場合、子供が小さかったり、保険などの備えが十分でなかったりして、本人はもとより、その家族も非常に困難な状況に陥る可能性があります。
若ければがんのリスクが少ないのは間違いありません。ただし、もしまんがいち発がんしてしまったら、その場合のダメージはとても大きいのです。
決して他人事とは考えずに、若いうちから自分の体と向き合っておく事はとても大切です。

4.最後の瞬間のために
不謹慎なたとえかもしれませんが、人生はオセロゲームに似ていると私は思っています。
オセロゲームでは途中までどんなに優勢でも、一つの悪手がきっかけになってパタパタパタッと一気に裏返しにされて形勢が逆転する、ということがあります。
どんなに充実して毎日を過ごしていても、治る病気を見逃してしまったなど、何かのきっかけで人生が悪い方向に一変してしまい、残された日々を後悔ばかりするようになってしまえば、最後の瞬間にも自分の人生を肯定することはできないかもしれません。
最後の瞬間に、「ああ、自分は精いっぱいやった。自分の生をまっとうした」と思えるようにも、やはり治る病気は治さなくてはいけない、と私は思います。
(文・イラスト 近藤慎太郎)
注1
2014年 人間ドック全国集計成績報告
がんもどき理論の非合理性
1. 近藤誠氏 の『がんもどき理論』
さて、ここであらかじめ言及しておかなくてはいけないことが一つあります。
『患者よ、がんと闘うな』の著者である近藤誠氏は、「がんを早期発見する必要性はない」と主張しています。そして残念なことにその主張に惑わされている方もかなりいるようなので、ここでその主張に対する反証を挙げておきたいと思います。
そもそも「がんを早期発見する必要性はない」と主張する理由は以下の通りです。
1 がんには「本物のがん」と「がんもどき」がある。
2 「本物のがん」は早期発見以前に他の臓器に転移しているから、元の病気を治療しても治らない。
3 「がんもどき」はいくら大きくなっても転移しないから放置しても大丈夫。
4 「本物のがん」は治療しても治らず、「がんもどき」は治療しなくてもいいから、結局すべての
がんは治療する必要がない。
というロジックです。ただし注釈、私見、例外がいくつかつきます。
*「本物のがん」と「がんもどき」は外見上の区別がつかない。
*「がんもどき」はリンパ節転移をすることがあるが、それは転移として認めない。
*「がんもどき」が途中から「本物のがん」になることもある。
などです。
基本的にはすべて仮説から成り立っていて、このロジックを支える客観的な証拠はどこにもありません。
特に「*」注釈の部分がひどいです。都合が良いことこの上ないし、がんもどきが本物のがんと区別がつかず、本物のがんになることもあるのであれば、それは本物のがんの一種でしょう。がんもどき論争の過程で、矛盾を糊塗するために注釈でツギハギしつづけた、いびつな構造の理論だと思います。
つっこみどころはたくさんあるのですが、ここでは一番大事な点だけ反証しておきます。それは“2”の「本物のがん」は早期発見以前に他の臓器に遠隔転移しているから治らない、という部分です。この点だけは看過できません。がんもどき理論の非合理性を、胃がんを例にとって説明します。
2. 10年生存率で見えてくるもの
胃がんの5年生存率 (注1)は、発見されたステージ別に、
I期 97.2%
II期 65.7%
III期 47.1%
IV期 7.2%
と発表されています。(「全国がん(成人病)センター協議会」ホームページより)
そもそもステージが早いほど生存率が高いこと自体が「早く見つけるほどがんが治っている」ことを示しているのですが、それは今は措いておきます。
さて、2016年1月に初めて10年生存率 (注2)が発表されました。それによると、
I期 95.1%
II期 62.7%
III期 38.9%
IV期 7.5%
です。
5年生存率とほぼ同様の傾向と言えるでしょう。
がんもどき理論からすると、この結果はおかしくないでしょうか?なぜなら「本物のがんは治らない」はずです。
つまり、I期で見つかろうが、II期で見つかろうが、III期で見つかろうが、「本物のがんは治らない」のだから、時間が経つにつれIV期の生存率に近づかなくてはいけないのです。
例えば10年生存率が、
I期 60%
II期 40%
III期 20%
IV期 5%
といったようにです。
しかし、実際にはそうはなっていません。
確かにIII期は進行癌なので低下していますが、I期とII期はほとんど変化していません。これは「治っているから」と解釈するのが常識的です。
この事実をがんもどき理論の立場でムリヤリ解釈しようとすれば、「I期で見つかった95%、II期の60%ががんもどきだったのだ。本物のがんはI期ではほとんど見つからないのだ。」と言うしかないでしょう(後付けにもほどがありますが)。
つまり、I期でみつかる95%はがんもどきなので、進行癌にはならないということです。
しかし、実はそれに対する反証もちゃんとあるのです。
早期胃がんを発見されたにもかかわらず、諸事情で治療を受けなかった方を経過観察したところ、そのうちの64.3%が進行がんに進展した、と報告されています。(注3)
やはり早期胃がんも放っておけば大半が進行癌になってしまうのです。I期の95%ががんもどきなのだとは、とても言えません。
3. がんもどき理論は「後出しジャンケン」
以上のように反証をあげようと思えばあげられるのですが、ややまわりくどい印象を持たれたかもしれません。確かにがんもどき理論は反証しにくい理論です。それはなぜかというと、がんもどき理論はよく例えられるように、「後出しジャンケン」だからです。
これはどういうことでしょうか?
がんもどき理論では実際の診療がどうなるかを例にとって説明します。

ここからは2つのパターンが考えられます。
パターンA

パターンB

いかがでしょうか?いずれのパターンであっても、とても納得がいくような説明ではないと思います。まさに「後出しジャンケン」そのもので、結果だけを見て後から自分に都合のいいように解釈しているだけなのです。
事前にどれががんもどきでどれが本物のがんか分かるというのであれば検討に値しますが、それすらできないのです。何もせずに様子を見るしかなく、前述したように早期の胃癌であっても、大半の患者さんは進行がんになっていくのです。
がんもどき理論は誰にとっても何の役にも立たちません。実用性ゼロの空理空論です。
4. 悪魔の不在証明
よく近藤誠氏は、「がんもどき理論が間違いだと言うのなら、それを証明せよ」と言いますが、それは全くのあべこべで、よりシンプルでダイレクトに説明可能な従来の医学界の考え方が間違っていて、ツギハギだらけのいびつながんもどき理論が正しいと言うのであれば、近藤誠氏の方こそそれを証明しなくてはいけないのです。地動説を唱えたコペルニクスや、地球が丸い事を証明したマゼランのように、新しい説で通説をひっくり返そうというのであれば、誰にでも分かる形でがんもどき理論を証明する必要があるのです。
(文・イラスト 近藤慎太郎)

がんで助かる人、助からない人 専門医がどうしても伝えたかった「分かれ目」
- 作者: 近藤慎太郎
- 出版社/メーカー: 旬報社
- 発売日: 2017/02/25
- メディア: 単行本(ソフトカバー)
- この商品を含むブログを見る
注1
2004-2007年診断症例
注2
1999-2002年初回入院治療症例
注3
Tsukuma H, Oshima A, Narahara H, Morii T. Natural history of early gastric cancer: a non-concurrent, long term, follow up study. Gut. 2000 Nov;47(5):618-21.
がんになりにくい体質にするということ

1.がんのリスク因子とは?
一次予防、つまり「がんになりにくい体質にする」ためには、「がんになる可能性を高めるリスク因子を除去する」ことが必要です。
では「リスク因子」にはどんなものがあるでしょうか?
これは大きく2つに分けられます。
「生活習慣」と「感染症」です。
「生活習慣」には
「アルコール(特に大量摂取)」
「タバコ」
「肥満」
「野菜不足」
「塩分過剰」
などがあります。いかにも悪そうなものばかりです。
「感染症」には
B型やC型の「肝炎ウイルス」
「パピローマウイルス」
「ヘリコバクター・ピロリ菌」
などがあります。
肝炎ウイルスは肝臓がん、パピローマウイルスは子宮頸がんや中咽頭がん、ヘリコバクター・ピロリ菌は胃がんの原因になります。これらの感染症を予防するためにはワクチン接種、すでに感染している場合はウイルスや細菌の駆除、ということになります。
生活習慣を是正することと、感染症を回避することが一次予防の核心になります。
もしかするとここで、「そんなこと本当に効果があるの?」と疑問に思う方もいるかもしれません。一次予防というのは少し地味で、ともすれば軽んじられてしまう傾向があります。しかしそこには、いわば「錯誤のようなもの」があると私は思うのです。
2.予防できた事は認識できない
どういうことかというと、もしも適切な一次予防によってがんを予防できたとしたら、それを実感として認識することは誰にもできません。実際に病気を発症し、治療を受けて治った場合には、「ああ、病気ができたけど治ってよかったな」と実感することができます。しかし、予防によって起きなかった悪いことを「ああ、避けられてよかったな」と実感することは理論上誰にもできないのです。
このもどかしさは予防医療が決して逃れることができない宿命です。
しかし、ここは一歩踏みとどまって、理性的に考えることが必要です。
誰しも、
「落ちるといけないから駅のホームの端を歩かないでおこう」とか、
「夜に暗い道を歩かないようにしよう」とか、
「今日は体調が悪いからムリはしないようにしよう」とか、
実生活の中で念のためにしている安全策が多々あると思います。
そして実感できないだけであって、やっておいたから実は回避できていたという事故や事件が本当はあるのだと思います。そこに巻き込まれてしまった人と回避できた人の差は、やはり日頃のちょっとした安全策の積み重ねなのではないでしょうか。私たちは誰しもその点にもっと意識的になるべきなのだと思います。
起こってしまってからでは遅いのです。下げられるリスクがあるなら下げておく、というのが賢明なスタンスです。
3.リスク因子の有無が二次予防(がん検診)のウェイトを決める
以上のように、一次予防というのは、がんを遠ざけて健康な生活を送る上で、必要不可欠な戦術なのです。
そしてそれは実は数字にも換算できます。もし一次予防がきちんとなされれば、理論的には男性のがんの55%、女性の30%は予防可能とも言われているのです!(国立がん研究センター予防研究グループより)
もちろん、あくまで「理論的には」という話ではありますが、これはおろそかにできない数字です。
さらに、一次予防の重要性はそれだけにとどまりません。
自分が持っているがんのリスク因子を認識することは、がん検診(二次予防)をどのぐらいの間隔で受けるかを決める上で重要な指標になるのです。
つまりリスク因子が多ければ「検査は定期的にきちんと受けた方がいい」ということになりますし、少なければ「ある程度間隔を置いてもがんを見逃す可能性は小さい」ということになるのです。
このように、一次予防と二次予防の重要性は分かちがたく密接に関わりあっているのです。
もちろん、本ブログで取り上げるがんにもそれぞれ一次予防の方法があります。それらについては、二次予防の方法と併せて、これから各論で詳しく説明いたします。
さて、次回のテーマは・・・、お待ちかねの方もいるかもしれません。悪名高き「がんもどき理論」について取り上げます。(つづく)
文・イラスト 近藤慎太郎
「治る」がんを見逃さないために必要な2つのポイント

1. どれぐらい治るのか
全国がん(成人病)センター協議会は臨床病期(以下、ステージ)別の5年生存率を発表しています。
5年生存率というのは、がんが見つかった時点から5年後にも、その患者さんが生存している割あいのことです。
ステージⅠ期(早期に発見できたということ)の5年生存率を見ると、胃がんは97.2%、大腸がんは99.0%と、軒並み非常に高い値を示しているのです。(注1)
つまり胃がんと大腸がんはⅠ期で見つかれば、ほとんどの方が5年後に生存しています。
がんの種類によっては、Ⅰ期で見つかっても5年後の生存率がおよそ40%、というものもありますので、胃がんと大腸がんの治る割合がいかに突出しているかを実感していただけることと思います。
胃がんや大腸がんに対するきちんとした理解が世の中に広まって、早期に見つかるがんがもっと増えれば、胃がんや大腸がんの死亡率が激減することは間違いありません。
2.「治る」がんを見逃さないために必要な2つのポイント
しかしたとえ「治る」がんであっても、進行した状態、つまり肝臓や肺など他の臓器に転移を起こした状態で見つかった場合には、手術ですべてのがんを取り除くということはできません。抗がん剤を使った治療が中心になるため、完治は難しくなってきます。実際に、胃がんと大腸がんであっても、ステージが上がっていくに従って5年生存率というのは下がっていくのです。
がんはかなり進行した状態にならないと症状が出ない場合が多いため、症状がないから無視していい、というわけにはいきません。
「治る」がんをタイミングを逃さずに「治す」ためには、みなさんが能動的に押さえなければいけない2つの大事なポイントがあるのです。
それは、
1 がんになりにくい体質にする(=リスク因子を除去する)
2 検査でがんを早期に見つける
この2つです。
専門的には前者を「一次予防」、後者を「二次予防」といいます。
3.がんの誤解、がん検診の誤解、そして医師の誤解
まずは二次予防、検査を受けることです。これがいわゆる「がん検診」に相当します。
がん検診というと、「バリウム検査」「便潜血検査」…など、みなさん何らかの知識をお持ちになっていると思います。
しかし、胃や大腸の検査は色々な種類があります。そして、
「どれがラクなのか」
「どれぐらい病気を見つけてくれるのか」
「どれぐらいの間隔で受ければいいのか」
といった事を詳しく知っている方はほとんどいないと思います。
さらに、がん検診に関しては多くの深刻な誤解が世の中に蔓延しています。これらの誤解を鵜呑みにしてしまうと、「治る」がんも治らなくなってしまいます。誤解を解いて正しい知識を身に付けない限り、「がん検診を受けているから大丈夫」とすら言えないのです。
そして残念なことですが、がん検診の結果の解釈について誤解している医師も時々います。つまり、みなさんが今までに受けた説明が間違っている可能性もあるのです。
こう書くとみなさんびっくりするかもしれませんが、現実的には十分ありえる話です。なぜこんなことが起こりえるのでしょうか?
もしみなさんが、長い間咳が止まらないという症状で大きな病院に行った場合、まずは呼吸器内科を受診することになると思います。そして呼吸器内科はそういった症状の専門家なので、間違った説明をする可能性はほとんどないでしょう。
しかし健康診断や人間ドックの場合は事情が違います。全身の様々な臓器のチェックをしたのちに、みなさんに結果を説明するのはあくまで一人の医師です。そもそもの専門は消化器だったり、呼吸器だったり、腎臓だったり、様々です。つまり、みなさんが健診で引っかかった項目の専門家とは限らないということです。もしもその項目が医師の専門外の分野であれば、細かい部分で誤解が生じている可能性は十分ありえるのです。
ではどんな誤解がありうるでしょうか?
それらについては胃がんと大腸がんの各論で詳しく解説いたします。
次回は一次予防の重要性について説明します。(つづく)
注1
全国がん(成人病)センター協議会ホームページ「全がん協部位別臨床病期別5年相対生存率(2004~2007年診断例)」より
(心筋梗塞など他の病気が原因で亡くなった場合は、結果から除きます。)
文・イラスト 近藤慎太郎
どういう方が乳がんになりやすいのか?
最近、北斗晶さん、小林麻央さんなど、乳がんと闘病中の方のニュースが盛んに報道されています。実際に乳がんの罹患率(がんになる方の数)、死亡率(がんで亡くなる方の数)は近年明らかに増加していて、社会的な関心も非常に高まっています。
本ブログでは「治る」がん、特に胃がんと大腸がんについての解説をさしあたりの目的にはしていますが、ニュースへの関心が高まっている時は、重要な情報をお伝えする大切な機会だと捉え、胃がんと大腸がん以外の内容も随時投稿していく予定です。
1.乳がんは30歳代から増加し、40歳代後半でピークを迎える。
乳癌は罹患率、死亡率ともに、1960年代以降一貫して上昇傾向にあります。2013年の女性の死亡者数は13148人と報告されており、女性のがんの中では2番目に多い数字です(1番は大腸がんです)。
乳がんはとても頻度の高いがんですが、実はがんの中ではかなり特殊な一面を持っています。
というのは、がんは年齢が上がるにしたがって、罹患率、死亡率ともに上昇し続けるのが通常です。しかし乳がんの場合は30歳代から増加しはじめ,40歳代後半でピークを迎え、60代後半から減少し始めるのです。
つまり、一般的にがんのリスクは低いはずの30〜40歳代という若い世代であっても、乳がんは発症する可能性が高いのです。小さい子供がいる場合も多いでしょうから、これは非常に深刻な問題です。
乳がんの死亡率を下げるというのは、それだけ重要な課題であるにも関わらず、その鍵を握る乳がん検診の方法については、様々な問題点が指摘されています。
とりあえずはもっともデータが蓄積されているマンモグラフィー(乳房用のX線撮影装置)を軸にして考えるのが妥当なのでしょうが、
1.苦痛を伴うこと
2.若い人に多い高濃度乳腺の場合は診断能力が落ちること
3.遺伝子変異がある患者さんの場合はマンモグラフィーの被曝によってむしろ乳がんのリスクが高まる可能性があること
などの欠点が知られています。
その他の検査として超音波検査、MRIなどがありますが、一長一短があり、どの検査をどういう方に行うかというベストミックスを決めるには、まだまだ時間がかかりそうです。
乳がんについての詳しい情報については、日本乳癌学会から『乳癌診療ガイドライン2015』が発表されており、ホームページ上で閲覧できます。
これは国内外の膨大な量の論文を参考にして編纂された、非常に網羅的な内容のガイドラインです。
医療関係者にとっては非常に参考になる貴重な資料ですが、あまりにも網羅的すぎて、一般の方が読みこなすのはほぼ不可能です…。
今回はこのガイドラインの内容のうち、特に「どういう方が乳がんのリスクが高いのか」について、要旨をお伝えしたいと思います(注1)
2.乳がんのリスク因子とは?
乳癌診療ガイドライン2015では、「乳がん」と「リスクを高める因子」の関連の強さを、「確実」「ほぼ確実」「可能性あり」「証拠不十分」「大きな関連なし」の5段階で評価をしています。
さらに、閉経の前と後で女性のホルモンバランスが変化するため、前と後の2パターンに分けて、リスク因子を別々に検討しています。5×2の項目があるため、かなり複雑で分かりにくくなっている印象です。
本ブログでは大局的な分かりやすさ、覚えやすさを優先して考え、簡略化した表で解説いたします。(詳しく知りたい方は日本乳癌学会ホームページを参照してください)。
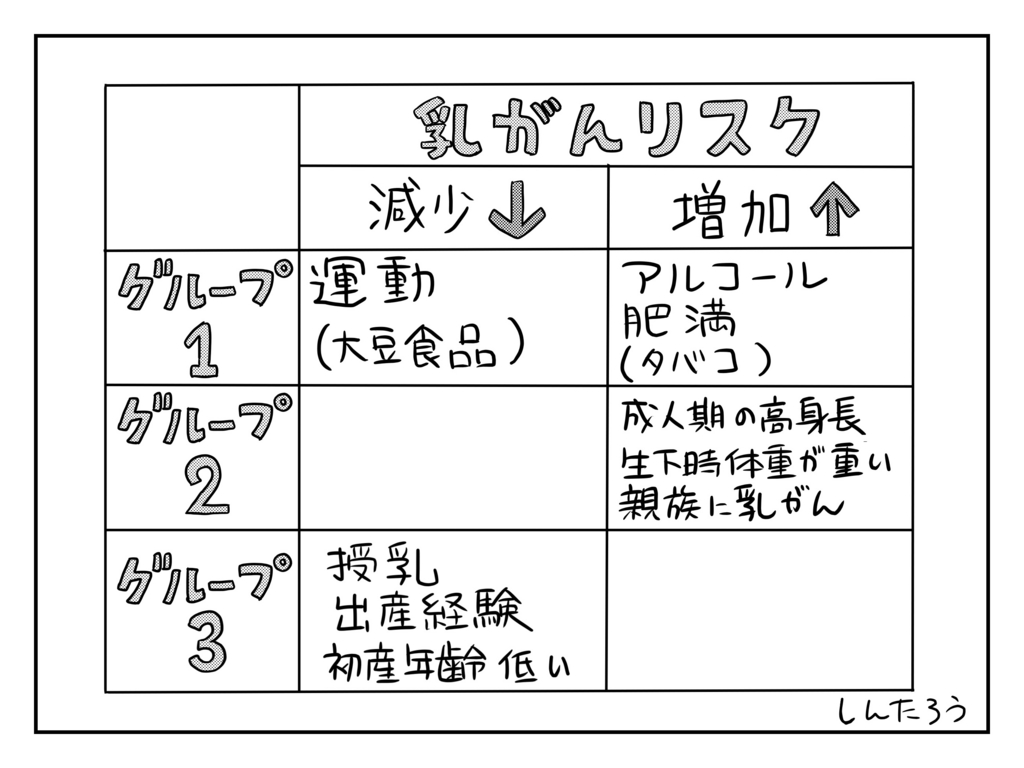
この表の通り、リスク因子は大きく3つのグループに分けられます。
グループ1・・・生活習慣に関わるもの
グループ2・・・個人の体質に関わるもの
グループ3・・・子育てに関わるもの
です。
グループ1は、日々の心がけ次第でどなたにも改善するチャンスがあります。乳がんでは数少ない自分でコントロールが可能な部分です。特にアルコールの影響は大きいようですので、飲酒はほどほどにするようご注意ください。
グループ2は、心がけでは改善できない部分です。リスク因子はあくまでリスクを上げるだけで、もちろん必ず発癌するわけではありません。深刻に考えすぎる必要はないのですが、心にはとどめておきましょう。
さて、グループ3については、少し詳細に解説します。
3.少子化と乳がん?
もともと乳がんは欧米に多く、日本には少ないがんでした。それがここ数十年の間に著しく増えてきて、欧米との差が縮まりつつあります。
こういったケースでは、しばしば「食生活の欧米化が大きく関わっている」と説明されています。つまり健康的な和食中心の食事から、肉や乳製品などを多く含む食事への変化が一部のがんの増加に関係している、という解釈です。例えば大腸がんにおいては、これはほぼ事実とみなされています。
乳がんに関しても、少なくとも無関係ではないだろうと思います。また、女性のアルコール消費量が増大したことも影響しているでしょう。
しかし、ここ数十年の間に日本に起こったその他の変化として、「少子化」の影響も大きいのではないかと考えます。
正確には「少子化」そのものというよりも、それを構成する「要素」が与える影響、つまり「未婚」「晩婚」「子供の数の減少」による出産経験の減少、授乳機会の減少です。これらは表に記した通り、乳がんのリスクを上げる方向に働きます。「少子化」と「乳がんの増加」はパラレルに起こっており、関連がある事は間違いないと思います。
「少子化」というと、どうしても「少子高齢化」による「年金」「介護」「国際競争力の低下」など社会的な側面だけクローズアップされがちですが、女性の体に与える影響についても、私たちはもっと意識的であるべきなのだと思います。
4.リスク因子と向き合う、ということ
以上のように、乳がんのリスク因子は多岐にわたっています。身長、出産など自分の努力だけではコントロールできない因子があるのは不条理ですし、不愉快かもしれません。しかし、がんの予防や早期発見においては、自分自身がリスク因子を持っているかどうかを認識している事がとても重要なポイントになるのです。リスク因子が取り除けるのであればそれが最善ですし、取り除けないのであれば、それを認識し、注意を怠らないことが次善の策なのです。
乳がんができないように生活習慣をただし、リスク因子と向き合うこと。それががんによる不幸を遠ざける一番の近道です。
5.そして最後に…
意外な盲点に注意です。乳がんは女性に特有の病気だと思っている方も多いと思いますが、これは誤解です。乳がんの0.5−1%は男性の乳がんなのです!この事実は医療関係者でも知らない方が結構います。稀であることは間違いありませんが、ぜひご注意を!
注1
本来は個別に出典を明らかにすべきなのですが、膨大な量になってしまいます。すべて日本乳癌学会のホームページで確認できるので、今回は割愛させていただきます。
文・イラスト 近藤慎太郎